Importancia del tamiz neonatal para detección temprana de padecimientos visuales
El nacimiento de un bebé es una gran alegría para cualquier familia y una de las cosas que en ese momento merecen toda la atención es la salud visual del recién nacido. Como seguramente ya sabes, algunas condiciones oculares que pueden afectar a los bebés en esta etapa de la vida tienen su origen en la genética familiar.
El nacimiento de un bebé es una gran alegría para cualquier familia y una de las cosas que en ese momento merecen toda la atención es la salud visual del recién nacido. Como seguramente ya sabes, algunas condiciones oculares que pueden afectar a los bebés en esta etapa de la vida tienen su origen en la genética familiar. Por esta razón, aquí te platicaremos la importancia del tamiz visual neonatal para los recién nacidos y su papel en la prevención de ciertos padecimientos.
¿Qué es el tamiz visual neonatal?
El tamiz visual neonatal es un examen que realiza el oftalmólogo pediatra en las primeras cuatro semanas de vida. Con la finalidad de detectar enfermedades visuales en recién nacidos. En este estudio se evalúan la visión, la integridad de los párpados y de la vía lagrimal, los movimientos oculares, los reflejos pupilares y la presión intraocular. Además, también se realiza una evaluación con microscopio, se observa el fondo de ambos ojos y se mide la graduación del pequeño.
¿Qué padecimientos oculares permite detectar?
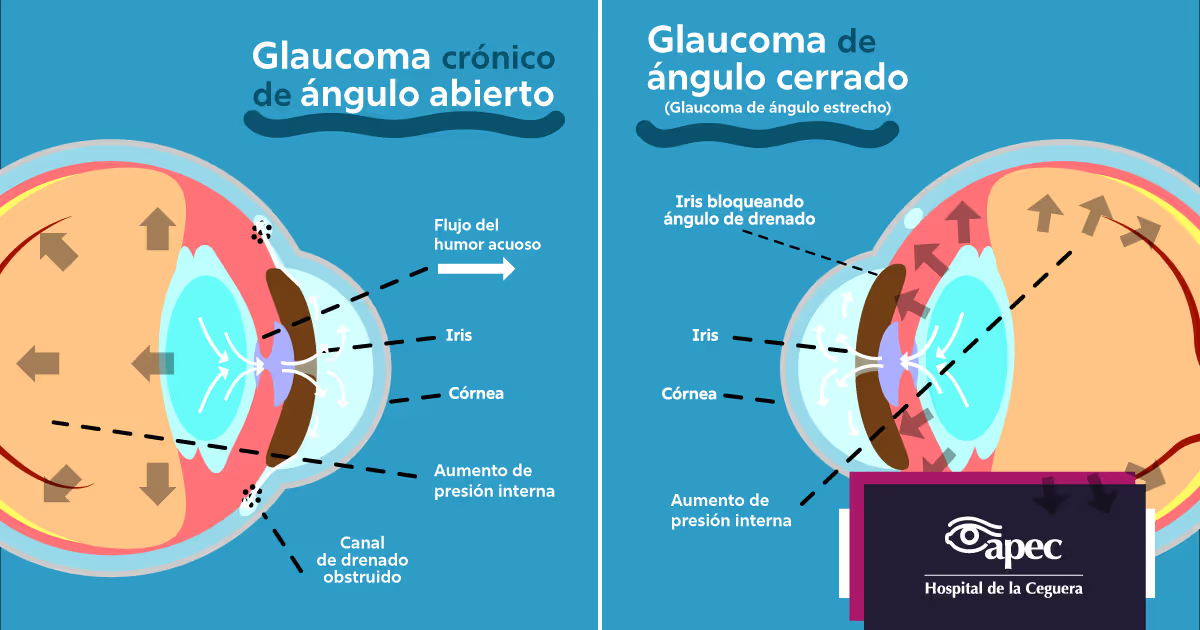
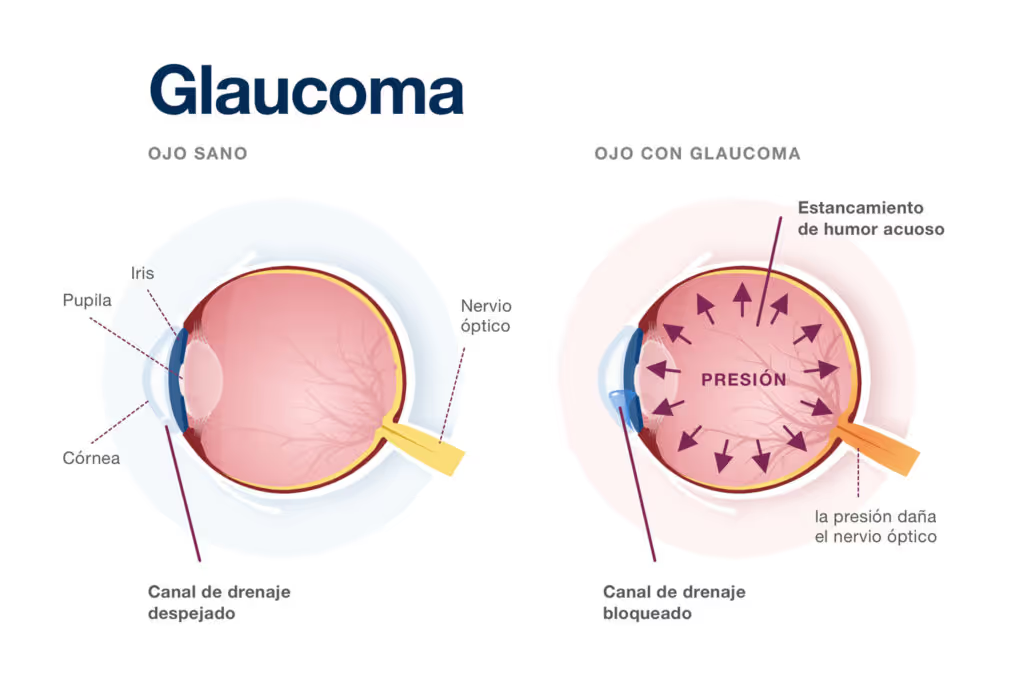
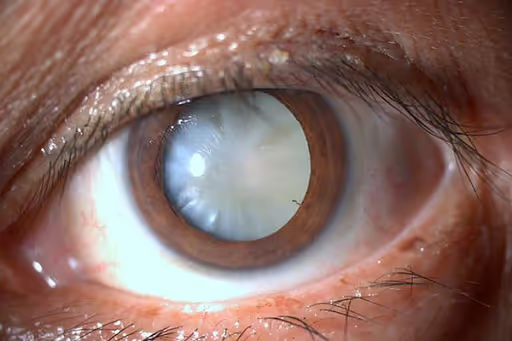
El tamiz visual neonatal hace posible detectar condiciones como el glaucoma y las cataratas congénitas. Condiciones que afectan la visión de los bebés y que comúnmente son causados por un desarrollo anormal de las estructuras del ojo durante el periodo fetal y embrionario.

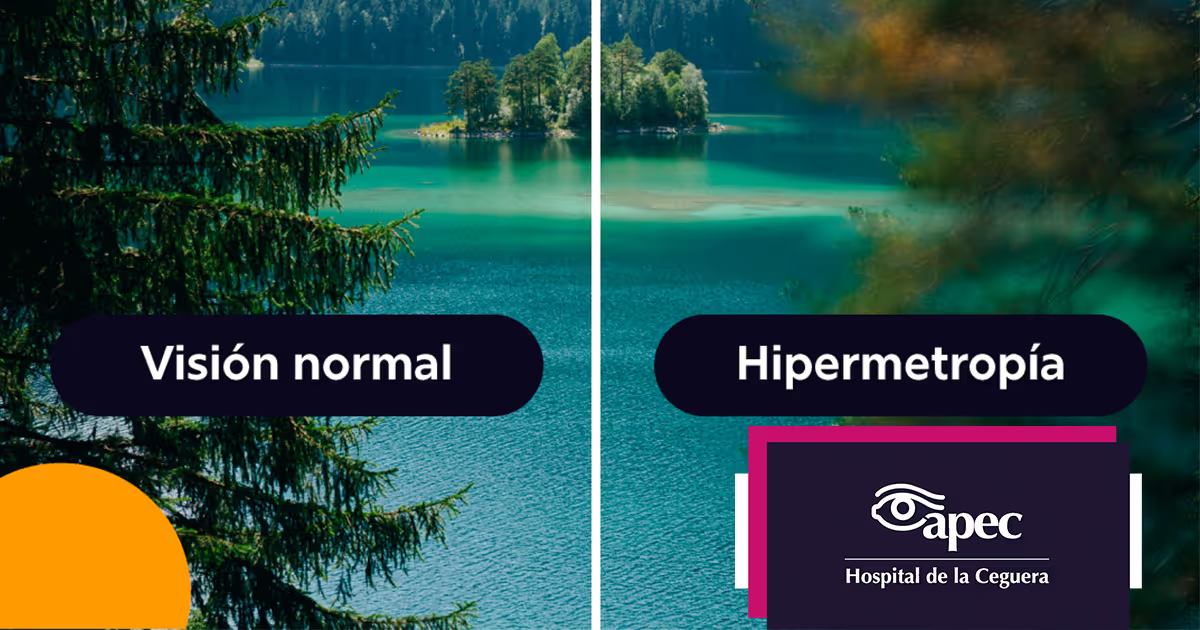
Además, el tamiz visual neonatalpermite diagnosticar obstrucción de la vía lagrimal, opacidad corneal, anisocoria, malformación de la retina, retinoblastoma o cáncer ocular y niveles graves de problemas refractivos como la miopía, la hipermetropía y el astigmatismo. Algunos niños que padecen estas condiciones oculares también pueden experimentar cierto retraso en su desarrollo motor y del lenguaje (así como en lo emocional, lo social y lo cognitivo), es muy importante la detección temprana para tratar y disminuir sus efectos sobre el desarrollo infantil.
¿Qué pasa con los bebés prematuros?
Mientras que se recomienda realizar un tamiz visual neonatal a recién nacidos sanos durante el primer mes de vida para identificar alteraciones oculares relacionadas con parto complicado o prolongado. Mediante esta evaluación es posible la detección de enfermedades congénitas como la catarata y el glaucoma. Los bebés prematuros son objeto de atención prioritaria entre la segunda y cuarta semana de vida para prevenir la retinopatía del prematuro, primera causa de ceguera evitable en México durante la primera infancia.

Se estima que cuanto más prematuro sea el bebé y menor sea su peso al nacer, mayor será el riesgo de presentar esta retinopatía. Que está asociada con el nacimiento anterior a las 34 semanas de gestación puesto que el desarrollo completo de las estructuras de los ojos, al igual que el de otros órganos, no ha terminado para ese punto y debe finalizar fuera del vientre materno.
Es importante evaluar la visión de todo recién nacido para prevenir que su calidad de vida en el futuro sufra el impacto de condiciones oculares prevenibles o tratables a través de la detección temprana con un tamiz visual neonatal. Agenda una visita hoy en nuestra Unidad de Retina Pediátrica y da prioridad al cuidado ocular de tu bebé.